Bệnh tim mạch được định nghĩa là bất kỳ bệnh nào liên quan đến tim, mạch máu hoặc cả hai, nhiều bệnh trong số đó có liên quan đến quá trình xơ vữa động mạch. Khoảng 83 triệu người Mỹ trưởng thành bị ảnh hưởng bởi một hoặc nhiều loại bệnh tim mạch khác nhau. Và trong số những bệnh nhân này có đến 40 triệu người trên 60 tuổi [1]. Nhiều bệnh nhân ở các độ tuổi khác nhau dùng các loại thuốc chống viêm không kê đơn và cả thuốc kê đơn để kiếm soát đau. Khoảng 30 triệu người Mỹ sử dụng thuốc chống viêm không steroid (NSAID) hàng ngày vì nhiều lí do từ bảo vệ cơ tim và đau nhức kinh niên cho đến các biến chứng nghiêm trọng hơn như viêm khớp dạng thấp, bệnh gút cấp tính và các bệnh đồng mắc khác [2].
Bệnh nhân có sự gia tăng nguy cơ xuất hiện các biến cố tim mạch khi đồng sử dụng NSAID bao gồm bệnh nhân mới thực hiện phẫu thuật bắc cầu, đau thắt ngực không ổn định, nhồi máu cơ tim (MI), tai biến mạch máu não do thiếu máu cục bộ hoặc bất kỳ xơ vữa động mạch tiến triển nào khác. Bệnh nhân mắc bệnh tim mạch và đang dùng NSAID, đặc biệt là các chất ức chế chọn lọc cyclooxygenase-2 (COX-2) có nguy cơ nhồi máu cơ tim cao hơn nhiều so với bệnh nhân không dùng các thuốc này. Do đó, việc hiểu được mối nguy hiểm tiềm ẩn khi sử dụng NSAID trên những bệnh nhân có yếu tố nguy cơ tim mạch là điều cần thiết [1,3].
NSAID và các tác dụng bất lợi
Như bất kỳ loại thuốc nào khác, NSAID không phải là không có tác dụng phụ. Các tác dụng phụ thường gặp nhất là buồn nôn, nôn, tiêu chảy, táo bón, giảm cảm giác ngon miệng, phát ban, chóng mặt, đau đầu và buồn ngủ. Các tác dụng phụ nghiêm trọng hơn khi sử dụng NSAID là giữ nước, suy thận (do sử dụng liên tục và kéo dài), suy gan, loét dạ dày và gia tăng hoặc kéo dài chảy máu sau chấn thương hoặc phẫu thuật [1,3].
Nhiều tác dụng phụ của NSAID có thể được giải thích bằng tác động trên chuyển hóa phospholipid. Màng phospholipid được phospholipase A2 phân hủy thành acid arachidonic – chất nền cho các enzyme COX. COX-1 được cấu thành ở dạ dày, thận và nội mô ruột, gây co mạch và kết tập tiểu cầu. COX-2 được điều hòa trong quá trình viêm, gây giãn mạch và viêm thông qua sự di chuyển của đại thực bào, bạch cầu và nguyên bào sợi. Chính việc sử dụng NSAID đã phá vỡ sự cân bằng giữa hai enzyme (Hình 1) [1,4].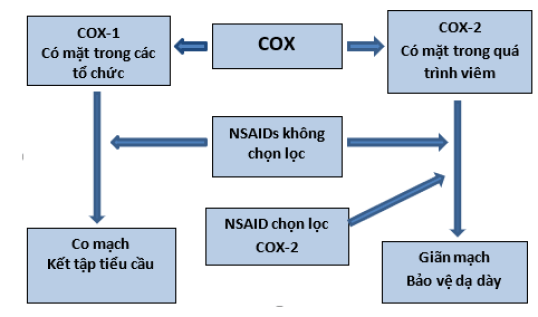
Hình 1: Cơ chế của chất ức chế COX
Quyết định lựa chọn NSAID nào sẽ khác nhau tùy thuộc vào từng bệnh nhân và độ chọn lọc COX là một trong những yếu tố quyết định. Các NSAID tác động đích vào cả enzyme COX-1 và COX-2. Cơ sở lý luận cho việc sử dụng các chất ức chế chọn lọc COX-2 xuất phát từ tác dụng phụ trên đường tiêu hóa (GI) của các NSAID không chọn lọc và aspirin. Tính chọn lọc đối với enzyme COX-2 giúp bảo vệ dạ dày, điều này đem lại những lợi ích lớn trong kiểm soát đau ở bệnh nhân bị biến chứng GI như loét dạ dày tá tràng (PUD), trào ngược dạ dày-thực quản (GERD) và chảy máu tiêu hóa. Tuy nhiên, sự ức chế chọn lọc COX-2 của một số NSAID có thể làm tăng nguy cơ tim mạch ở bệnh nhân mắc bệnh tim mạch từ trước. Nguy cơ tiền huyết khối (prothrombotic) do sự co mạch và kết tập tiểu cầu qua trung gian thromboxane A2, sẽ vẫn mất cân bằng và không bị ảnh hưởng khi hoạt động của prostacyclin bị ức chế thông qua ức chế COX-2 [1,4].
Ngược lại, sự ức chế không thuận nghịch COX-1 đã được chứng minh là bảo vệ tim mạch, được thể hiện rõ đối với aspirin liều thấp. Nhóm NSAID không chọn lọc ức chế cả COX-2 và COX-1. Độ chọn lọc enzyme COX của các NSAID rất khác nhau, do đó nguy cơ tim mạch của các NSAID cũng rất khác nhau [1,4].
Đánh giá từ y văn
Rofecoxib, một chất ức chế COX-2, gây tử vong do bệnh mạch vành và các bệnh tim mạch khác ngay cả khi dùng liều thấp. Nghiên cứu Vioxx Gastrointestinal Outcomes Research (VIGOR) đã kết luận rằng có một mối lo ngại lớn về việc tăng nguy cơ tim mạch do rofecoxib [5]. Kết quả từ thử nghiệm Adenomatous Polyp Prevention on Vioxx (APPROVe) chứng minh rofecoxib làm gia tăng nhồi máu cơ tim cấp tính ở cả liều thấp lẫn liều cao và cuối cùng đã dẫn đến việc ngừng sử dụng rofecoxib ở thị trường Hoa Kỳ [6]. Tài liệu hiện tại ước tính có sự tăng gấp 5 lần các biến cố huyết khối ở bệnh nhân dùng rofecoxib 50 mg/ngày so với naproxen và tăng gấp đôi ở bệnh nhân dùng 25 mg/ngày so với giả dược [7-9]. Ngay sau khi FDA loại bỏ rofecoxib khỏi thị trường, valdecoxib cũng đã nhanh chóng bị thu hồi do làm tăng nguy cơ nhồi máu cơ tim và đột quỵ [10].
Năm 2005, FDA kết luận rằng những lợi ích sức khỏe của celecoxib lớn hơn nguy cơ tiềm ẩn ở một số quần thể bệnh nhân sử dụng thuốc [11]. Như vậy, celecoxib được giữ lại trên thị trường. FDA khuyến nghị Pfizer sửa đổi nhãn celecoxib, bổ sung khung cảnh báo (boxed warning) và hướng dẫn sử dụng thuốc (Medication Guide). Khung cảnh báo thể hiện rằng celecoxib có thể gây tăng nguy cơ biến cố huyết khối tim mạch nghiêm trọng, nhồi máu cơ tim và đột quỵ. Celecoxib làm tăng nguy cơ khi sử dụng liều cao hơn 200 mg/ngày. Nguy cơ (nếu có) đi kèm với liều celecoxib thấp hơn vẫn chưa rõ ràng. Hướng dẫn sử dụng thuốc sẽ được cung cấp cho bệnh nhân khi phát thuốc để lưu ý rằng celecoxib có liên quan đến việc tăng nguy cơ biến cố tim mạch và không nên được sử dụng ở những bệnh nhân có nguy cơ tim mạch cao [8,12,13].
Đáng chú ý, các NSAID bán chọn lọc gồm diclofenac và meloxicam và nhóm NSAID ức chế không chọn lọc gồm ibuprofen và naproxen cũng làm tăng nguy cơ tim mạch(Hình 2) [3]. Một số phân tích tổng hợp và tổng quan hệ thống chỉ ra rằng diclofenac có nguy cơ tim mạch cao nhất trong nhóm NSAID không chọn lọc [7,8,12,13]. Ngoài ra, trong một nghiên cứu thuần tập hồi cứu lớn được thực hiện bởi Ray et al. khi so sánh với liều 1.000 mg/ngày của naproxen, diclofenac làm tăng nguy cơ nhồi máu cơ tim, đột quỵ và tử vong do mọi nguyên nhân ở liều 150 mg/ngày [8]. Điều này không có gì đáng ngạc nhiên khi xem xét mức độ chọn lọc COX-2 của diclofenac [3]. Do số lượng thử nghiệm đánh giá còn hạn chế, nguy cơ tim mạch của meloxicam vẫn còn chưa rõ ràng [14]. Một đánh giá dựa trên bằng chứng của Farkouh và Greenberg về nguy cơ tim mạch của NSAID cho thấy ibuprofen và celecoxib có nguy cơ tim mạch tương đương [7]. Một số thử nghiệm lâm sàng đối đầu cho kết quả naproxen không làm tăng nguy cơ tim mạch ở bệnh nhân mắc bệnh tim mạch từ trước khi so sánh với các NSAID không chọn lọc khác và cả các NSAID chọn lọc COX-2. Naproxen đã được xác định là NSAID ức chế không chọn lọc phù hợp cho bệnh nhân có nguy cơ tim mạch cao [8,15].
Hình 2: Tính chọn lọc của NSAID
Bên cạnh việc thừa nhận nguy cơ tim mạch và mối quan hệ liều của từng NSAID, phải xem xét bằng chứng liên quan đến thời điểm và thời gian điều trị. Một nghiên cứu thuần tập toàn quốc trên bệnh nhân nhồi máu cơ tim (NMCT) lần đầu đã chứng minh rằng sử dụng ngắn hạn và dài hạn NSAID và các chất ức chế COX-2 làm tăng nguy cơ tử vong hoặc tái phát nhồi máu cơ tim [12]. Những phân tích theo sau nghiên cứu thuần tập này đã kết luận rằng sử dụng bất kỳ NSAID nào tiếp tục trong ít nhất 5 năm kể từ lần nhồi máu đầu tiên đều làm tăng nguy cơ tử vong và tử vong do mạch vành hoặc NMCT tái phát không tử vong [15]. Nhìn chung, các bằng chứng cho thấy cần thận trọng đối với cả việc sử dụng NSAID ngắn hạn và dài hạn và các chất ức chế chọn lọc COX-2 ở những bệnh nhân có nguy cơ tim mạch cao.
Thử nghiệm Prospective Randomized Evaluation of Celecoxib Integrated Safety vs. Ibuprofen or Naproxen (PRECISION) hiện đang được tiến hành [16]. Đây là một nghiên cứu ngẫu nhiên, mù đôi, đối chứng song song nhằm so sánh nguy cơ tim mạch của celecoxib với hai NSAID không chọn lọc được kê đơn phổ biến nhất (naproxen và ibuprofen) ở những bệnh nhân thoái hóa khớp hoặc viêm khớp dạng thấp. Kết quả chính của nghiên cứu là sự xuất hiện đầu tiên của tử vong do tim mạch, NMCT không tử vong hoặc đột quỵ không tử vong. Các tác dụng phụ trên tim mạch, tiêu hóa và thận cũng như hiệu quả giảm triệu chứng cũng được đánh giá trong nghiên cứu này. Thử nghiệm hoàn thành vào tháng 9 năm 2015 và có thể cung cấp thêm bằng chứng cho việc sử dụng NSAID ở những bệnh nhân có nguy cơ tim mạch [16].
Quan điểm của Hiệp hội Tim mạch Hoa Kỳ
Năm 2007, Hiệp hội Tim mạch Hoa Kỳ (AHA) đã đề cập đến mối lo ngại rằng các chất ức chế chọn lọc COX-2 có thể gây ra biến cố tim mạch ở những bệnh nhân có nguy cơ cao. AHA khuyến cáo các bác sĩ và bệnh nhân phải cân nhắc rủi ro và lợi ích của từng tác nhân trước khi lựa chọn liệu pháp giảm đau. Bệnh nhân chỉ nên được điều trị trong khoảng thời gian ngắn nhất và với liều thấp nhất có hiệu quả [13,17].
Đề xuất điều trị từng bước, bắt đầu với các tác nhân có nguy cơ tim mạch thấp nhất và chuyển sang các tác nhân có nguy cơ cao hơn nếu điều trị thất bại. Ưu tiên các thuốc không phải NSAID, như acetaminophen hoặc salicylat không acetyl hóa cho những bệnh nhân có nguy cơ tim mạch cao. Nếu các thuốc này không dung nạp hoặc không kiểm soát được cơn đau, có thể sử dụng NSAID. Những bệnh nhân mới điều trị nên bắt đầu với những NSAID không chọn lọc, như ibuprofen hoặc naproxen. Tuy nhiên, các y văn khuyến cáo nên lựa chọn naproxen cho những bệnh nhân này. Nếu các NSAID không chọn lọc không kiểm soát đau hiệu quả, tiếp theo nên lựa chọn một tác nhân bán chọn lọc COX-2, như meloxicam hoặc diclofenac [17].
Cuối cùng, nếu tất cả các lựa chọn trên đều thất bại, bệnh nhân có thể cân nhắc điều trị bằng thuốc ức chế chọn lọc COX-2 – celecoxib. Những bệnh nhân có nguy cơ huyết khối chỉ nên dùng celecoxib khi không có lựa chọn thay thế phù hợp hơn.
Việc sử dụng đồng thời các NSAID không chọn lọc với aspirin có thể làm giảm tác dụng bảo vệ tim mạch của aspirin do sự ức chế cạnh tranh vị trí gắn thụ thể của enzyme COX-1. Thử nghiệm Therapeutic Arthritis Research and Gastrointestinal Event Trial (TARGET) đã kết luận rằng ibuprofen làm mất tác dụng bảo vệ tim mạch của aspirin [7]. Mặc dù không thấy tương tác tim mạch khi sử dụng đồng thời celecoxib và aspirin, đồng sử dụng celecoxib và aspirin có thể làm mất tác dụng bảo vệ tiêu hóa của chất chọn lọc COX – 2. Bất chấp những lo ngại này, bệnh nhân uống aspirin liều thấp để bảo vệ tim mạch có thể dùng NSAID. Tác dụng bảo vệ tim mạch của aspirin có thể giúp giảm nguy cơ tim mạch liên quan đến việc sử dụng NSAID hoặc chất ức chế COX-2. Hơn nữa, các bệnh nhân có nguy cơ GI cao có thể dùng thuốc ức chế bơm proton (PPI) để ngăn ngừa loét và các tác dụng phụ GI khác liên quan đến sử dụng đồng thời aspirin và NSAID hoặc chất ức chế COX-2 [14,17,18].
Trong quá trình điều trị bằng NSAID, bệnh nhân cần được theo dõi chặt chẽ huyết áp, dấu hiệu phù, suy giảm chức năng thận và chảy máu tiêu hóa. Nếu gặp bất kỳ tác dụng phụ nào trong số trên, cần giảm liều hoặc đổi thuốc cho bệnh nhân. Nguy cơ và lợi ích của việc điều trị nên được xem xét cho từng bệnh nhân trước khi bắt đầu điều trị với bất kỳ NSAID nào. Cần lưu ý rằng tất cả các NSAID, bao gồm thuốc ức chế chọn lọc COX-2, có thể gây tăng huyết áp ở một số bệnh nhân. Phải theo dõi huyết áp của bệnh nhân khi bắt đầu sử dụng bất kỳ NSAID nào ở bệnh nhân có nguy cơ tim mạch cao. Sử dụng đồng thời NSAID với thuốc hạ huyết áp có thể làm giảm tác dụng hạ huyết áp của các thuốc hạ huyết áp [1,7,17].
Vai trò của dược sĩ
Giao tiếp dược sĩ-bệnh nhân đóng vai trò cốt yếu trong việc thông tin cho bệnh nhân về những rủi ro liên quan đến việc sử dụng NSAID. Dược sĩ phải theo dõi hồ sơ bệnh nhân về việc sử dụng NSAID cũng như tư vấn cho bệnh nhân mắc bệnh tim mạch về việc sử dụng các NSAID không kê đơn. Các NSAID không kê đơn được bán rộng rãi trên thị trường khiến bệnh nhân có thể cho rằng những thuốc này an toàn cho tất cả mọi người và mất cảnh giác về sự tăng nguy cơ tim mạch do thuốc. Những tình huống này tạo cơ hội cho dược sĩ can thiệp để chỉ rõ cho bệnh nhân về nguy cơ và thông tin cho bệnh nhân các điều trị thay thế ưu tiên hơn để kiểm soát đau, như acetaminophen, capsaicin và các sản phẩm bôi ngoài da khác [1,17].
Đặc biệt, cán bộ y tế nên lưu ý rằng đối với bệnh nhân bị viêm khớp hoặc các tình trạng bệnh lý mắc kèm khác cần điều trị bằng NSAID, naproxen dường như là lựa chọn an toàn nhất xét từ góc độ tim mạch. Đối với những bệnh nhân có nguy cơ cao bị biến chứng đường tiêu hóa do NSAID, naproxen kết hợp với PPI ít tốn kém hơn, an toàn hơn mà vẫn có hiệu quả tương đương celecoxib liều thấp. Nguy cơ tim mạch với NSAID dường như tăng lên khi tăng liều và kéo dài thời gian điều trị. Bệnh nhân đang điều trị bằng NSAID nên được khuyên chỉ dùng liều thấp nhất có hiệu quả trong thời gian ngắn nhất [12,17].
Tài liệu tham khảo
- CDC. Heart Disease and Stroke Prevention: Addressing the Nation’s Leading Killers. At a Glance 2011. Atlanta, GA: CDC; 2011. www.cdc.gov/chronicdisease/resources/publications/aag/pdf/2011/Heart-Disease-and-Stroke-AAG-2011.pdf. Accessed November 25, 2013.
- Osteoarthritis Health Center. WebMD. www.webmd.com/osteoarthritis. Accessed November 25, 2013.
- Chisholm-Burns M, Schwinghammer T, Wells B, et al. Pharmacotherapy Principles and Practice. 3rd ed. Columbus, OH: McGraw-Hill; 2013.
- Brunton L, Chabner B, Knollman B, et al. Goodman and Gillman’s The Pharmacological Basis of Therapeutics. 12th ed. Columbus, OH: McGraw Hill; 2011.
- Bombardier C, Laine L, Reicin A, et al; VIGOR Study Group. Comparison of upper gastrointestinal toxicity of rofecoxib and naproxen in patients with rheumatoid arthritis. N Engl J Med. 2000;343:1520-1528.
- Garcia Rodriguez LA, Tacconelli S, Patrignani P. Role of dose potency in the prediction of risk of myocardial infarction associated with nonsteroidal anti-inflammatory drugs in the general population. J Am Coll Cardiol. 2008:52:1628-1636.
- Farkouh ME, Greenberg BP. An evidence-based review of the cardiovascular risks of nonsteroidal anti-inflammatory drugs. Am J Cardiol. 2009;103:1227-1237.
- Ray WA, Varas-Lorenzo C, Chung CP, et al. Cardiovascular risks of nonsteroidal anti-inflammatory drugs in patients after hospitalization for serious coronary heart disease. Circ Cardiovasc Qual Outcomes. 2009;2:155-163.
- Solomon SD, Wittes J, Finn PV, et al. Cardiovascular risk of celecoxib in 6 randomized placebo-controlled trials: the cross trial safety analysis. Circulation. 2008;117:2104-2113.
- Nussmeier NA, Whelton AA, Brown MT, et al. Complications of the COX-2 inhibitors parecoxib and valdecoxib after cardiac surgery. N Engl J Med. 2005;352:1081-1091.
- Public Health Advisory. FDA announces important changes and additional warnings for COX-2 selective and nonselective nonsteroidal anti-inflammatory drugs (NSAIDs). April 7, 2005. www.fda.gov/Drugs/DrugSafety/PostmarketDrugSafetyInformationforPatientsandProviders/ucm150314.htm. Accessed November 25, 2013.
- Schjerning Olsen AM, Fosbol EL, Lindhardsen J, et al. Duration of treatment with nonsteroidal anti-inflammatory drugs and impact on risk of death and recurrent myocardial infarction in patients with prior myocardial infarction. Circulation. 2011;123:2226-2235.
- Schjerning Olsen AM, Fosbol EL, Lindhardsen J, et al. Long-term cardiovascular risk of NSAID use according to time passed after first-time myocardial infarction: a nationwide cohort study. Circulation. 2012;126:1955-1963.
- McGettigan P, Henry D. Cardiovascular risk and inhibition of cyclooxygenase: a systematic review of the observational studies of selective and nonselective inhibitors of cyclooxygenase 2. JAMA. 2006;296:1633-1644.
- Graham DJ. COX-2 inhibitors, other NSAIDs, and cardiovascular risk the seduction of common sense. JAMA. 2006;296:1653-1666.
- Prospective Randomized Evaluation of Celecoxib Integrated Safety vs. Ibuprofen or Naproxen (PRECISION). ClinicalTrials.gov. November 21, 2013. http://clinicaltrials.gov/ct/show/NCT00346216?order=4. Accessed November 24, 2013.
- Antman EM, Bennett JS, Daugherty A, et al. Use of nonsteroidal anti-inflammatory drugs: an update for clinicians: a scientific statement from the American Heart Association. Circulation. 2007;115:1634-1642.
- Kearney PM, Baigent C, Godwin J, et al. Do selective cyclo-oxygenase-2 inhibitors and traditional nonsteroidal anti-inflammatory drugs increase the risk of atherothrombosis? Meta-analysis of randomized trials. BMJ. 2006;332:1302-1308.